Сиалоаденитът представлява възпаление на слюнчените жлези - от латински sialo - слюнка, adeno - жлеза и наставката -itis за възпалителен процес. Сиалолитиаза пък означава образуване на камъни в слюнчените жлези - отново sialo - жлеза и lithos - камък. Тъй като сиалолитиазата е повече дегенеративно заболяване или дори болест на обмяната на веществата, в повечето класификации на болестите на слюнчените жлези то е отделено като отделна група; от друга страна, формирането на камъни в слюнчените жлези в своята патогенеза е тясно свързано с възпаленията на жлезите (сиалоаденити), поради което в голяма част от специализираната литература двете заболявания се описват заедно.

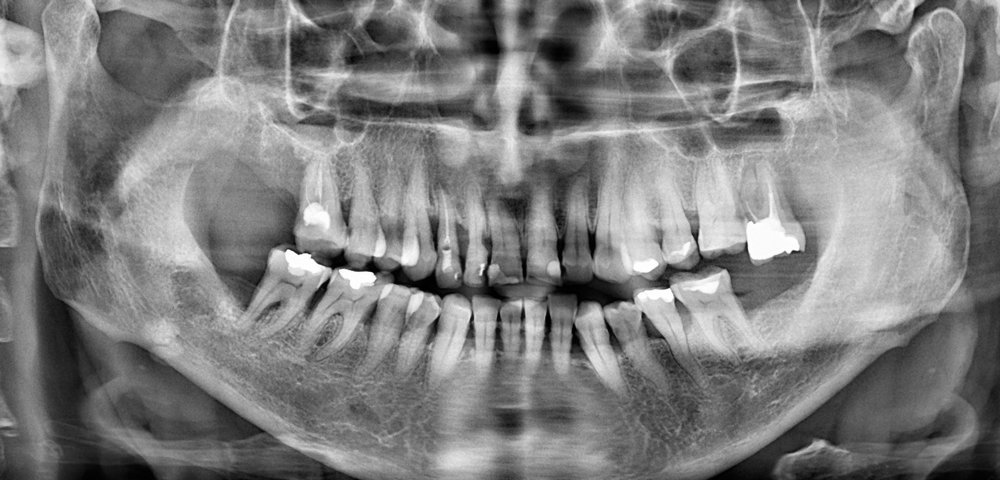
Рентгенография на голям слюнчен камък в дясната субмандибуларна жлеза. Обикновено конкрементите засядат в началото на изходния канал на жлезата, което се проектира на нивото на долночелюстния канал - малко над долния мандибуларен ръб. Поради това при липса на достатъчно клиничен опит е възможно камъните да бъдат пропуснати или погрешно диагностицирани като остеодистрофичен или остеопластичен процес.
Зъбни импланти Лицево - челюстна хирургия
В най-общия случай сиалоаденитите се делят на епидемични и неепидемични. Епидемичните са заразни и се предизвикват от вируси, а неепидемичните са бактериални и при тях не съществува опасност от заразяване на контактните лица. В най-общия случай протичат по-бавно и протрахирано.
Острият епидемичен паротит (заушка) протича с подуване на слюнчените жлези, общо неразположение и интоксикация на болния. Названието заушка произлиза от типичната клинична картина - подуване на двете паротидни жлези - те обаче са локализирани не зад, а пред ушите. Въпреки това българският народен гений е решил че болестта не бива да се нарича предушка. Заболяването има епидемичен характер и засяга предимно млади хора. Започва внезапно и се развива динамично. Налице са общи и локални симптоми. Общите се изразяват в слабост, хипертермия, болки в главата, врата и ушите. Локалните симптоми са свързани с подуване на слюнчените жлези, намаляване на слюнчената секреция и остра болка в засегнатата жлеза. Болката ирадиира към врата, ухото и ретромандибуларната област. Подуването на паротидната жлеза започва от долно - задните жлезни лобове, между ъгъла на долната челюст и шиловидния израстък. Отокът бързо обхваща цялата жлеза, а след 3 - 5 дни се подува и контралатералната жлеза. Ушните лобули се повдигат нагоре. Лицето придобива крушовиден вид. Същевременно се явява и контралатерален едем, който засяга бузите и клепачите. Кожата над засегнатите жлези е с понижен тургур, опъната, бледа и лъскава. Регионерните лимфни възли са увеличени и болезнени. Отварянето на устата е ограничено. Интраорално около изходните отверстия на каналите на паротидните жлези лигавицата е набъбнала и зачервена, така че papilla salivaris почти не се различава от нея. Тези промени на лигавицата се обозначават като симптом на Morsou. Той се проявява в продромалния период преди подуването на слюнчените жлези, поради което има както диагностична, така и прогностична стойност. Саливацията е намалена значително. Самата слюнка е бистра без качествени промени.
Епидемичният паротит може да се прояви като лека, средна и тежка форма. При леката форма общото състояние на болния е запазено. Околоушните жлези са подути и слабо болезнени. Температурата е субфебрилна. Поради незначителните общи и локални промени епидемичният паротит в тази форма често остава недиагностициран. При среднотежката форма жлезите са увеличени и болезнени, а температурата е над 39 градуса по Целзий. Общото състояние е засегнато. При тежката форма се проявява цялата обща и локална симптоматика. Температурата е над 40 градуса, налице е адинамия и тахикардия. Самите жлези са значително увеличени и силно болезнени. Слюноотделянето е напълно преустановено. При тази форма се получава масова вирусемия, която може да засегене миокарда, менингите, панкреаса и бъбреците. Сериозно усложнение е и орхитът, който засяга 30 - 38 % от заболелите от мъжки пол и при половината от тях предизвиква стерилитет. Церебралните усложнения са под формата на менингити и енцефалити и създават сериозна опасност за живота и здравето на болния.
След преболедуване се изгражда имунитет за продължително време. Още в началото на заболяването в кръвния серум се образуват антитела от класовете IgG и IgM. Заедно с Т-клетките в реконавалесцентния период те елиминират вируса от организма на болния. Диагнозата епидемичен паротит се поставя на базата на клиничните и параклиничните изследвания. СУЕ е ускорено. В периферната кръв се установява повишено съдържание на левкоцити - левкоцитоза. В урината може да се открие повишена активност на амилазата. Идентификацията на вируса се извършва посредством имунофлуоресценция или РСК - реакция за свързване на комплемента. В съвременната серологична диагностика съществуват методи за ранното откриване на вируса в кръвния серум на болния с помощта на IgM - антитела, които се позитивират в първите дни на заболяването.
Диференциална диагноза се налага да се прави най-вече с острия серозен паротит и с острия гноен паротит. При първия се засяга само една жлеза и протичането е леко без нарушено общо състояние. Саливацията е нормална или леко намалена. Заболяването преминава бързо и без усложнения - в най-общия случай. При острия гноен паротит жлезата е значително уплътнена и болезнена. От жлезния канал изтича гъста гной. Засяга се само една жлеза и заболяването няма епидемиологичен характер.
Епидемичният паротит се лекува от инфекционист в клинична обстановка. Използват се неспецифични противовирусни средства, гама - глобулин, левамизол. С оглед профилактиката на бактериалната гнойна инфекция се предписват широкоспектърни антибиотици. След преминаването на вирусния цикъл на репликация заболяването отзвучава и клиничните оплаквания на пациента стихват.
Острият гноен паротит представлява остро възпаление на околоушната жлеза, развива се бързо и няма епидемичен характер - не е заразно. Характеризира се с развитието на общи и локални симптоми. Общата симптоматика се изразява в отпадналост, адинамия, анорексия, хипертермия и главоболие. Тези симптоми продължават 5 - 7 дни и постепенно утихват след отзвучаването на възпалителния процес. Локалните симптоми са характерни за острото възпаление - подуване, болка, затопляне и нарушена функция. Подуването обхваща цялата жлеза, тя е плътна, кожата е с понижен тургур и е изгладена. С напредването на възпалителния процес е възможно да се яви и колатерален оток, който ангажира меките тъкани около жлезата. При пробив на жлезната капсула се развива аденофлегмон в съседните мекотъканни ложи. Те се засягат и уплътняват значително. Регионерните лимфни възли са увеличени и болезнени. Болките са остри, продължителни, разпространяващи се към ухото, темпоралната и субмандибуларната области. При хранене, преглъщане и всякакви движения на долната челюст се засилват. Кожата е зачервена, хиперемирана и затоплена над нормалната телесна температура. Интраоралните симптоми са свързани с функционалните нарушения на жлезата. Саливацията е намалена или липсва напълно. От жлезния канал при масиране изтича гъста гной. Жлезната папила е набъбнала, а каналът - уплътнен и болезнен. При засягане на масетериалния мускул от възпалителния процес (по съседство) бързо настъпва тризмус. При липса на лечение локалната симптоматика може да се утежни, особено при разпространение на гнойната колекция към латерофарингеалната ложа по хода на фарингеалния лоб на жлезата. В такива случаи има опасност от асфиксия и медиастинит. Възможно е и асцендиране на инфекцията по хода на лицевата вена към мозъчните синуси.
При поставяне на диагнозата се вземат предвид общите и локалните симптоми и лабораторните изследвания. В много случаи е удачно да се направи и микробиологично изследване за идентификация на микробната флора.
При диференциалната диагноза следва да се вземат предвид субмасетриалният абсцес и псевдопаротитът на Херценберг. Първото заболяване има одонтогенен произход - при клиничен преглед интраорално се откриват разрушени зъби, мъдрец с перикоронит или пародонтално компрометирани зъби, които биха могли да бъдат източник на инфекцията. Обикновено причинител са долните моларни зъби. Паротидната жлеза не е уплътнена и болезнена, няма функционални промени в слюноотделянето. Налице е силно изразен тризмус, но общо взето заболяването протича с по-слабо изразена клинична симптоматика. Псевдопаротитът на Херценберг засяга лимфните възли в паренхима на самата жлеза. Той е ограничен и не инфилтрира жлезата. Няма функционални смущения, а болката е много слаба или въобще липсва. Заболяването протича доста по-леко.
Лечението на острия неепидемичен гноен паротит е медикаментозно и хирургично. Медикаментозното включва антибиотична терапия, приложена перорално, парентерално или (по-рядко) локално. В началото антибиотиците следва да бъдат насочени към стафилококовата инфекция като най-вероятен причнител на възпалението. Предпочитат се пеницилиназо - резистентните бета - лактамни антибиотици поради доброто им свързване с плазмените протеини. Антисептичното лечение се прилага и локално - при добра проходимост на жлезния канал болният може да жабури с хлорхексидин, лайка и тетра, но следва да се има предвид че лайката и тетрата имат предимно епителотонично, а не толкова антисептично действие. При добър пасаж на саливацията тя може да се стимулира диетично и медикаментозно.
Хиругичното лечение се налага предимно при аденофлегмони и се състои в широка инцизия с поставяне на адекватен дренаж.
Остър гноен сиалоаденит на подчелюстната жлеза се развива при попадане на инфекция или чужди тела в каналната система на жлезата. Общата и локалната симптоматика е много близка до тази на гнойния паротит. Жлезата е уплътнена и болезнена, при масиране на канала от него изтича гъста тъмножълта гной. Същият е инфилтриран и силно болезнен. Специфична характеристика имат болката и функционалните смущения. Болката е остра и се засилва при хранене и движение на езика. Тя ирадиира към корена на езика и прави храненето много трудно или невъзможно. Особено болезнено е и преглъщането. При развитие на аденофгегмон гнойната колекция се разпространява в субмандибуларната ложа, ретромандибуларно и сублингвално. В тези случаи се наблюдават фонетични и дихателни смущения. Инфекцията може да десцендира по хода на рехавата съединителна тъкан между шийните фасции и да проникне в медиастинума.
Диференциална диагноза се прави с остър субмандибуларен лимфаденит. Той протича по-леко без смущения в саливацията на подчелюстната жлеза. Жлезната папила е спокойна, а сублингвалната ложа е без инфилтрация. Общото състояние е запазено. При екзацербирала дермоидна или епидермоидна киста също няма смущения във функцията на жлезата. Самата подутина има меко - тестовата консистенция и не е така болезнена. Тъканите около жлезния канал не са инфилтрирани.
Лечението на гнойния сиалоаденит на подчелюстната жлеза по нищо не се отличава от това на гнойния паротит. При необходимост от инцизия (обикновено тя е екстраорална) мястото на кожния разрез се избира да бъде там, където има най-изразена флуктуация.
Остър гноен сиалоаденит на подезичната жлеза са развива изключително рядко. Непосредствената причина за това е възпалението на лиавицата в подезичния вал (много често от неудобни снемаеми протези), а също и наличието на конкременти или чужди тела в самата жлеза. Клиничното протичане е сравнително леко, без засягане на общото състояние на пациента. Доминират локалните симптоми - болезнен инфилтрат в областта на жлезата и около слюнчената папила. Последната е набъбнала, хиперемирана и силно болезнена поради богатата инервация в областта. Езикът е повдигнат нагоре и при движение причинява болка. От жлезата се отделя гъста, мътнослузеста слюнка или гной.
При диференциалната диагноза следва да се вземе предвид възпалителен процес на подезичния вал, конкременти в канала на подчелюстната жлеза и карцином на пода на устната кухина. При възпаление на подезичния вал в съседство се открива одонтогенен причинител. Инфилтратът преминава преходната гънка и се разполага в неподвижната лигавица на алвеоларния гребен. Конкрементът в канала на подчелюстната жлеза е възможно да се палпира или да се види на рентгенография, макар че не всички слюнчени камъни са рентгеноконтрастни. При карцином на пода на устната кухина локализацията е същата, но диференциалната диагноза е лесна - налице е раязвяване, което е много типично и за опитния хирург не представлява диагностична трудност.
Лечението на острия гноен сиалоаденит на подезичната жлеза не се отличава от това при субмандибуларната и паротидната жлеза - антибиотична терапия и инцизия на мястото на най-изразената флуктуация.
Сиалодохитите са доста по-редки от сиалоаденитите. Срещат се единствено при паротидната и подчелюстната жлеза, тъй като подезичната има много на брой и къси каналчета и при наличие на възпаление то се локализира в паренхима на жлезата. Изолираните сиалодохити се срещат доста рядко, тъй като пространството на канала е малко и при наличие на възпаление то само в рамките на няколко часа се разпространява в околните тъкани. Характерен симптом е болката. Тя е остра, пробождаща и се провокира при хранене. Тъй като основен етиологичен фактор за развитието на сиалодохита е наличието на слюнчени камъни или чужди тела, именно механичното дразнене от страна на конкремента провокира болка и точно затова нейният характер е такъв. Каналът на жлезата е инфилтриран и болезнен. Орефициумът е дилатиран и при масиране на канала от него изтича гъста гной. Понякога орефициумите могат да достигнат огромни размери - диаметър около 2 см, тъй като жлезата образува конкременти за дълъг период от време и те действат като механичен дилататор на меките тъкани. Жлезният паренхим е увеличен, уплътнен и слабо болезнен. Общото състояние е запазено, може да има известен дискомфорт и субфебрилна температура. Лечението се състои в локално приложение на антисептици, перорален прием на антибиотици и инцизия при необходимост - като при възможност за палпация на слюнчения конкремент инцизията се налага върху меките тъкани над него и той се премахва лесно. Много често камъните се локализират точно в орефициума на канала, тъй като там има физиологично стеснение. При наличие на чужди тела около тях се отлага минерална субстанция и така също могат да се формират конкременти.
Хроничните сиалоаденити могат да бъдат предшествани от острите или да се развиват първично като хронични на базата на бавно развиващ се възпалителен процес в жлезите. Той може да започне от паренхима, интерстициалната съединителна тъкан или жлезните протоци. В зависимост от преимуществената локализация на процеса се развива хроничен паренхиматозен, хроничен интерстициален сиалоаденит или хроничен сиалодохит. Всяка от тези форми има характерна клинична, морфологична и рентгенологична храктеристика. Възпалителният процес протича протрахирано, за период от порядъка на месеци или дори години, клиничната симптоматика е бедна с изключение на периодите на екзацербация.
Хроничният паренхиматозен сиалоаденит засяга повече паротидните жлези поради понижената им функционална активност и серозния характер на слюнката - всичко това благоприятства проникването на инфекциозните причинители в жлезата. Подчелюстните жлези заболяват много по-рядко и имат сходна клинична и рентгенологична симптоматика. Отначало жлезата е леко увеличена, като с напредването на заболяването размерите и плътността нарастват. Повърхността загрубява и при палпация се долавя лобулираност. Болните се оплакват от постоянна слаба и стягаща болка. Интраорално слюнчената папила е оточна и зачервена, а орефициумът е дилатиран. Силно разширен и уплътнен подобно на шнур е и изходният канал на жлезата. При масиране от него се отделя мътна, слузеста слюнка или гноевиден ексудат. При хранене се стига до подуване на жлезата, което е внезапно и се дължи на запушване на канала и пречки в отделянето на слюнката. Общото състояние на болния е запазено, но екзацербациите са доста чести.
Диагнозата се поставя на базата на клиничните данни, сиалометрията, сиалографията и микробиологичното изследване. Функционалното увреждане е от втора или трета степен - налице е сухота в устата с всички негативни последици от това. Микробиологичното изследване показва стафилококова инфекция. Ценно е сиалографското изследване със специфичната си симптоматика - сиалограмата има гроздовиден вид, който в специализираната литература се означава като дърво без листа с плодове. Налице са малки кухини в жлезния паренхим, които кухини се изпълват с контрастна материя и именно те приличат на плодове, докато системата от каналчета прилича на клоните на дърво.
Диференциална диагноза се прави с хроничен интерстициален сиалоаденит и с остър гноен сиалоаденти. При интерстициалния сиалоаденит жлезата е уплътнена и с гладка повърхност, докато при острия анамнезата е кратка, а протичането - доста по-бурно.
Медикаментозното лечение е основно при хроничните паренхиматозни сиалоаденити. То е насочено към стимулиране на саливацията, подобряване на трофиката на тъканите, стимулиране на защитните сили на организма, предпазване от рецидиви и екзацербации. Саливацията се стимулира диетично и медикаментозно. Използват се блокади с местен анестетик и 3 % разтвор на лимонена киселина за жабурене. Диетата включва кисели храни и прием на вода от порядъка на 2.5 - 3 литра на ден, което стимулира саливацията. При наличие на конкременти киселите храни (плодове, основно цитрусови) и съответно стимулирането на саливацията е възможно да доведат до разместване на камъка, съответно болка и увеличен оток поради запушване на канали и разклонения - в този случай се налага корекция в диетата. Понякога пък увеличената саливация води до отделяне на камъка, с което оплакванията на пациента стихват. Антисептичното лечение се провежда с 2 - 5 % разтвор на калиев йодид за локално жабурене, както и с течности за изплакване на устната кухина на база хлорхексидин. Освен това е възможен перорален прием на калиев йодид в концентрация 5 % - по една супена лъжица на 8 часа, което има общо стимулиращ ефект върху саливацията. Възможно е да се извършват промивки на слюнчените канали с протеолитични ензими - те лизират разпаднатите белтъчни материи и протичането на заболяването става доста по-поносимо за пациента. При по-упорито протичане се налага погасяване на функцията на жлезата чрез лигиране на изходния канал и облъчване с противовъзпалителни дози от йонизиращо лъчение. Като краен вариант може да се премахне тотално жлезата, но това се извършва след години наред неуспешно медикаментозно лечение.
Хроничните интерстициални сиалоаденити засягат предимно околоушните и доста по-рядко - подезичните и подчелюстните жлези. Заболяването започва постепенно с уплтъняване и увеличаване на размера на жлезата. Тя е с твърда консистенция и гладка повърхност. Надлежащата кожа е без патологични промени. Регионерните лимфни възли са увеличени и слабо болезнени. Болните се оплакват от постоянна теглеща болка и скованост. Общото им състояние не е нарушено. Интраорално в областта на изходните отверстия на жлезните канали не се установяват патологични промени. При масиране на жлезата се отделя оскъдно количество бистра слюнка. Незначителните оплаквания и оскъдната клинична симптоматика са причина болните да търсят късно медицинска помощ, поради което заболяването продължава години наред и води до необратими морфологични промени в жлезите. През студения сезон на годината нвезапно настъпват екзацербации. Жлезата чувствително увеличава размерите си и напълно престава да функционира. Проявяват се и общите симптоми, характерни за всеки възпалителен процес - неразположение, адинамия и повишаване на температурата.
Диагнозата на хроничните интерстициални сиалоаденити се поставя на базата на клиничните симптоми, селективната сиалометрия и контрастната сиалография. Сиалометрично се установяват функционални нарушения от първа или втора степен, а при по-голяма давност на заболяването - и от трета степен. Сиалографската симптоматика е характерна. Установява се редукция на терминалните каналчета и стеснение на лумена на по-широките каналчета. Диференциална диагноза се прави с:
Хроничен паренхиматозен сиалоаденит - при него жлезата е лобулирана и от канала често изтича гной
Хроничен лимфаденит - не причинява функционални нарушения на жлезите, включително и при екзацербация на възпалителния процес
Слюнокаменна болест - при нея жлезата е уплътнена, с чести екзацербации и изтичане на гной от канала. Тъй като сиалоаденитите и сиалолитиазата много често протичат заедно, такава диференциална диагноза се налага по-рядко
Лимфом - лимфните възли нарастват значително. Заболяването има генерализиран характер и неблагоприятна прогноза. При консултация с хематолог лимфомите се диагностицират бързо
Скирозен карцином и малигнени тумори на слюнчените жлези изобщо - развиват се доста по-бързо от сиалоаденита. Жлезата и съседните меки тъкани са силно уплътнени и болезнени. Установяват се регионални метастази
Целите на лечението на интерстициалния хроничен паренхиматозен сиалоаденит не се отличават съществено от тези на паренхиматозните сиалоаденити - с изключение на някои особености, произтичащи от локализацията на възпалителния процес. Прилагат се противовъзпалителни средства и се стимулира саливацията. Добър ефект имат кортикостероидите - те предпазват жлезата от склерозиране.
Сиалодохитите протичат рядко самостоятелно - много по-често се комбинират с остри и хронични сиалоаденити. Почти винаги са хронични, като основно се различават два типа - хроничен фибринозен и хроничен гноен сиалодохит. При фибринозния се образуват тапи от фибринова материя в слюнчените канали. Те затрудняват или блокират напълно слюнчения пасаж, поради което засегнатата жлеза се увеличава и става болезнена. Болката обаче бързо отзвучава след изхвърляне на фибриновата запушалка от жлезния канал. Изходните отверстия на каналите са разширени, а при масиране на жлезите от тях се отделят фибринозни сгъстени материи. По-често заболяват каналите на околоушните жлези.
Диагнозата се поставя най-лесно с помощта на сиалографско изследване. На него се открива неправилно разширен канал - по цялото му протежение, като рентгенолози с повече въображение оприличават тази находка на броеница.
При хроничния гноен сиалодохит каналът на засегнатата жлеза е уплътнен и болезнен. По принцип гнойните възпаления в човешкия организъм протичат остро, а не хронично, но поради забавената обмяна и непрекъснатия слюнчен пасаж гнойните сиалодохити протичат хронично. Наличието на естествени изходни канали е благоприятно, тъй като осигурява естествен изход на гнойния ексудат. Екзацербация се наблюдава при запушване на канала на жлезата, при което клиничното протичане на заболяването придобива характеристиките на остър възпалителен процес. Орефициумът винаги е силно дилатиран и при масиране на жлезата от него се отделя гъста гной. Болните се оплакват от постоянно парене в устата и от нарушения във вкуса поради соления вкус на гнойната секреция. Съответната жлеза е увеличена и слабо болезнена, но извън перидоите на екзацербация общото състояние на болния е запазено.
Медикаментозното лечение има приоритет и при фибринозните, и при гнойните сиалодохити. Назначава се адекватна антибиотична терапия, локално се извършват промивки с хибитан, браунол, риванол и протеолитични ензими. Последните имат отличен ефект при фибринозния сиалодохит, тъй като фибриновите запушалки са изградени основно от белтъчни материи и процесът на протеинов разпад (протеолиза) води до отпушване на канала и отзвучаване на оплакванията на болния. Хирургична намеса се предприема само в стадий на екзацербация и най-вече при запушване на слюнчения канал от конкремент.
Слюнокаменната болест представлява хронично заболяване на слюнчените жлези с отлагане на конкременти в паренхима на слюнчената жлеза. Това почти винаги е придружено с развитието на възпалителен процес около камъка. Най-честата локализация на слюнчените камъни са изходните канали на подчелюстните жлези и доста по-рядко - околоушните и подезичните. Първоначално камъкът се формира в паренхима на жлезата и впоследствие мигрира към изходния канал - сиалодохолитиаза. Първичното образуване на конкремент в канала е доста по-рядко. При формирането на камъка паренхимът на жлезата около него се уплътнява, тъй като поради хроничното механично дразнене разраства съединителна тъкан по съседство. Колкото по-голям е конкрементът, толкова повече съединителна тъкан се разраства около него и в крайна сметка се стига до пълното склерозиране на жлезата - тя се превръща в съединителнотъканно топче с твърда консистенция почти като на самия конкремент. Интраорално жлезният канал е уплътнен и болезнен. При масиране на жлезата от канала се отделя гноен или фибринозен ескудат. Болните се оплакват от слаби, продължителни болки, ирадииращи към корена на езика и шията. Общото състояние не е нарушено. При екзацербация болките, отокът и гноенето се увеличават и общото състояние се засяга. Установява се повишаване на температурата до 38 - 40 градуса по Целзий, адинамия и тахикардия.
Клиничната симптоматика на сиалодохолитиазата се определя от локализацията на конкремента в канала. Той може да се намира в предната част на канала близо до орефициума, в средната или в дисталната част (ампула). При всяка една локализация винаги се получава механична пречка в една или друга степен в оттичането на слюнката. При попадане на конкремента в разширението на канала (ампула) е възможно той да престои там месеци и години и след време при разместване да даде клинична изява на заболяването. По време на хранене слюноотделянето се увеличава, камъните се разместват в пространството, запушват изходния канал и се получава остра болка - слюнчена колика. Тя е по-силно изразена при локализация на конкремента в проксималната част на канала. Дори конкремент с големина на оризово зърно, намиращ се в орефициума, може да причини пълна непроходимост на канала. Много често попаднали чужди тела в канала могат да послужат като ядро за формиране на слюнчени камъни - например различни семки от плодове, трохи от сухари или рибена кост.
Сиалолитиазата при подезичните или малките слюнчени жлези е рядка и протича като твърд и болезнен инфилтрат.
Диагнозата се поставя на базата на клиничен преглед, анамнеза и параклинични изследвания. Много често слюнченият камък е възможно да бъде открит палпаторно - интраорално или екстраорално. Той се локализира по хода на канала или в субмандибуларната жлеза. Рентгеновото изследване е показателно - конкременти в подчелюстната жлеза се виждат добре на ортопантомография или профилна рентгенография на черепа. Камъните във Вартоновия канал се установяват добре на рентгенография по Симпсон, а на Стеноновия - по Гинсбург. Слабо минерализираните конкременти не могат да се открият с помощта на конвенционалната рентгенография. По-прецизно е изследването с помощта на контрастна рентгенография - тя дава нагледна информация за точната локализация, големина и форма на конкремента, както и за морфологичните особености на жлезата.
Диференциалната диагноза не винаги е лесна и за неопитния хирург представлява нерядко диагностично предизвикателство. Следва да се имат предвид следните заболявания:
Чуждо тяло в жлезния канал. Според доста автори това изисква да се осъществи диференциална диагноза със слюнокаменната болест, въпреки че чисто патоморфологично двете състояния до голяма степен се припокриват. Взема се предвид анамнестичната давност - попадането на чуждото тяло води до оплаквания на пациента с давност от няколко дни, след което тялото става ядро за минерализация и около него се формира конкремент
Хронични сиалоаденити - при тях сравнително често има супурация, докато при наличието на конкременти това се случва по-рядко
Абсцес на подезичния вал и челюстно - езичната гънка. Той е свързан с възпалителна патология на зъбите и гингивата
Лимфаденити и метастази при злокачествените тумори - те не причиняват функционални смущения при слюнчените жлези. Разбира се, биопсичното изследване в случая е крайно необходимо
С напредъка на образната диагностика в съвременната медицина слюнчените конкременти се локализират и визуализират доста по-лесно. На компютърна томография и ядрено - магнитен резонанс бързо се вижда наличието на камък в която и да е слюнчена жлеза.
Лечението на слюнокаменната болест е медикаментозно и хирургично. Най-общо медикаментозното лечение се прилага при по-малки по размер конкременти. Слюнката се стимулира диетично и медикаментозно по някои от методите, описани по-горе. Спазмолитиците имат добър ефект - разширява се слюнченият канал и камъните се отделят по-лесно. Хирургичното лечение е показано при по-големи конкременти, разположени в канала или в жлезния паренхим.
Фистулите на слюнчените жлези са сравнително редки. Те най-често са последица от травматичните повреди на жлезите - ятрогенни или като следствие на ракъсно - контузни рани. При екстраоралните фистули слюнката излиза постоянно навън и мацерира кожата. По време на хранене слюноотоделянето е значително и повлиява негативно върху психиката на болния. Интраоралните фистули не представляват проблем за лекаря или болния.
В процеса на поставяне на диагнозата най-добра информация дава фистулографията, с помощта на която се установява ходът, характера и локализацията на фистулата. Възможно е успоредно с това да се осъществи и сиалография с контрастна материя, за да се визуализира цялата система от канали на слюнчената жлеза. При пълните фистули инжектираната контрастна материя се връща обратно през фистулния ход; при непълните част от нея изтича от орефициума на изходния канал на жлезата.
Лечението на слюнчените фистули е понякога доста трудно и изисква клиничен подход, умение и търпение от страна на лекуващия лекар. Съществуват консервативни и хирургични лечебни методи за премахване на слюнчените фистули. Консервативните са показани при фистулни ходове с малка давност - от порядъка на няколко дни или седмица. Компресивните превръзки са показани при най-пресните фистули, при които все още не е настъпил процесът на епителизация на фистулния ход. Налага се компресивна превръзка върху фистулата за период от 10 - 12 дни, като успоредно с това се назначава сиалодепресор - най-често атропин. Възможно е да се извърши коагулация с електрокаутер или сребърен нитрат (разтвор с концентрация 5 - 10 %), ваготил или пиоцид. На мястото на фистулата разраства съединителна тъкан и така настъпва оздравителният процес.
Рентгеновото облъчване е показано при упорити фистули на жлезния канал и паренхима. Жлезата се облъчва с противовъзпалителни дози от порядъка на 0.8 Gy през ден. Провеждат се 10 - 12 сеанса при сумарна доза от порядъка на 8 - 10 Gy. Целта на това лечение е подтискане на функцията на жлезата, като през това време фистулният ход се затваря.
Хирургичните методи са показани при по-упоритите фистули, които не се поддават на консервативните методи на лечение. Съществува различна оперативна техника в зависимост от това дали манипулацията се извършва върху жлезния паренхим или слюнчения канал. В областта на паренхима приложение намират следните оперативни методи:
Метод на Сапожков - фистулата се изрязва в дълбочина, като се стига до паренхима. В дълбочина раната се затваря с кесиечен шев на партоидеомасетериалната фасция, а кожната рана се зашива с прав шев
Метод на Жаков - фистулата се изрязва циркулярно. Раната се зашива с пластинков шев, който позволява постепенното сближаване на нейните ръбове. Методът е приложим при всякакви фистули във всички области на човешкия организъм, стига да има достатъчно меки тъкани. При инсуфициентни меки тъкани (кожа и лигавици) резултатите не са добри
Метод на Лимберг - фистулата се изрязва в дълбочина, а раната се покрива със срещулежащи триъгълни ламба под ъгъл от 45 или 60 градуса. Тъй като Лимберг е основоположник на оперативните методи с разместване на срещулежащи триъгълници, авторът прилага тези методи при най-различни патологични процес, обикновено с добър резултат
Метод на Даценко - доусъвършенстване на метода на Лимберг. След изсичане на фистулния ход раната се затваря с два чифта срещулежащи тригълни ламба - на фасцията и на кожата. Ламбата се формират така че големите диаметри на фигурите да се пресичат под прав ъгъл - да не се разполагат два разреза един над друг, което е предпоставка за формиране на дехисценции и влошаване на оздравителния процес
При фистули на слюнчените канали се използват следните методи:
Термино - терминална анастомоза. Показана е при пресни фистули на Стеноновия канал с големина на дефекта не повече от 1.5 см. Жлезният канал се оцветява и в него се въвежда тънък венозен катетър, така че дисталният край да навлезе в жлезата, а проксималният - в орефициума в устната кухина. Каналът се зашива с 6/0 атравматичен конец, след което се зашиват и меките тъкани над него. Тръбичката се държи около 7 - 8 дни в канала, фиксирана с шев от вътрешната страна на бузата и с левкопласт отвън върху кожата
Метод на Василев - показан е при стари, епителизирали фистули. Фистулният ход се измества от кожата към устната кухина. Екстраорално фистулата се изрязва в дълбочина до лигавицата на бузата. Интраорално от същата лигавица се формира ламбо на краче. То се измества навътре в раната, така че върхът му да достигне до увредения край на Стеноновия канал. Така позиционираното ламбо се зашива с тънък резорбируем конец. След това в раната се поставя тънък катетър, който леко допира ламбото с оглед формиране на интраорално отверстие на фистулата. Екстраорално тъканите се зашиват на глухо, а катетърът се сваля след 10 - 12 дни
Метод на Sazama. Той е показан при най-упоритите фистули. С него се постига постепенно погасяване на функцията на жлезата. Разкрива се началото на Стеноновия канал под лигавицата на бузата. Каналът се прегъва и се налага дефинитивна лигатура. Същевременно се прилага и сиалодепресор. Жлезата атрофира постепенно и преустановява функцията си.
Сравнително често се срещат травматични кисти на малките слюнчени жлези. Типичната им локализация е лигавицата на вътрешната повръхност на долната устна, по-рядко - лигавицата на бузата на нивото на контакт на зъбните редици. Най-честата причина за развитието на тези кисти е еднократната или хронична рецидивираща травма на лигавицата поради нейното захапване - поради което и локализацията е в описаните вече области. Травмата предизвиква облитерация на жлезния отвор и задръжка на слюнката. Жлезичката постепенно увеличава размера си и образува ретенционна киста. Размерите на това образувание рядко са по-големи от грахово зърно, макар че понякога достигат дори до 7 - 8 см. Обикновено при нарастване до 2 - 3 см. пациентът започва да усеща дискомфорт и търси медицинска помощ. Стените на формацията са гладки, консистенцията е меко - тестовата, а цветът - синкаво - виолетов, бледорозов или белезникав като на слюнката. Обикновено болезненост липсва, при палпация се усеща флуктуация. При пункция се изтегля бистра, понякога по-вискозна течност. Диференциалната диагноза е общо взето лесна, понякога следва да се вземат предвид следните заболявания:
Фибром - локализацията при него е типична и съвпада с тази на ретенционните кисти на слюнчените жлези. Има и анамнестични данни за механична травма. Консистенцията на фиброма обаче е плътна, флуктуация липсва, а пункцията е на практика невъзможна - толкова плътно е образуванието
Хемангиом - има неравна повърхност и неясни граници, расте най-често на широка основа. При пункция се изтегля кръв, а цветът е синкав или яркочервен
Хроничен сиалоаденит - засяга се конгломерат от малки жлезички, които имат твърда консистенция. Пункцията е негативна - не се изтегля нищо.
Лечението на това заболяване е чисто хирургично - извършва се цистектомия. Отделянето на капсулата на формацията от околните меки тъкани е технически лесно; единствено в мястото на изходния канал се наблюдава уплътнение. При чести възпаления капсулата се уплътнява и се отделя вече по-трудно.
Описани са различни реактивно - дистрофични заболявания на слюнчените жлези, които съпътстват функционалните смущения в ендокринната система. Те са тумороподобни състояния и се оозначават с общия термин сиалози. При захарен диабет, хипотироидни състояния, бременност, овариектомия и гинекомастия се наблюдават неспецифични промени в слюнчените жлези - дифузно увеличение, липса на болка и понижена функционална активност. Установява се хипосиалия до асиалия - изключително неприятен симптом, тъй като слюнката овлажнява храната и подхранва устната лигавица. Последната става суха, зачервена и напукана. Храненето е затруднено, а общото състояние на болния е запазено. Лечението е свързано най-вече с повлияване на основното заболяване. Локално се провежда симптоматична терапия - ензимолечение, рефлексотерапия, физиотерапия с цел повлияване на трофиката на тъканите. Слюнчената секреция се стимулира диетично или медикаментозно. Не е удачно болният да приема кисели храни - киселините, които се съдържат в цитрусовите плодове например, дразнят допълнително сухата устна лигавица и това предизвиква силна болка.
Измененията на слюнчените жлези при колагенози най-често се означават като синдром на Gougerot - Houver - Sjogren. Налице са обаче клинични, морфологични и имунологични фактори това заболяване да се смята за самостоятелна нозологична единица, а не за синдром. В международната класификация на болестите този синдром е систематизиран като периферна колагеноза.
Клиничната картина се определя в зависимост от стадия на развитие на заболяването. Пълната клинична симптоматика се характеризира с класическата триада - ксеростомия, ксерофталмия и полиартрит. Тази форма се среща обаче рядко - по-чести са олигосимптоматичните форми. Засягат се околоушните и по-рядко - подчелюстните жлези. Боледуват повече жените след петдесетгодишна възраст. Това е най-честата сиалоза и заема около 1/3 от всички сиалози.
Ксеростомията е най-типичният орален симптом. Саливацията е преустановена. Устната лигавица е суха, зачервена и напукана. Налице е постоянно парене в устата и дегустаторни смущения. Слюнчените жлези са дифузно уголемени и силно уплътнени. Ксерофталмията се манифестира със сухота в очите, кератоконюнктивит, фотофобия, ерозии на конюнктивата. Може да се наблюдава изсъхване на лигавицата на носа, фаринкса и вагината. Полиартритът се наблюдава рядко. Обикновено се засягат малките стави на ръцете и краката. Получават се често рецидиви, които обаче бързо отзвучават при прием на кортикостероиди.
Заболяването преминава през следните стадии - начален, стадий на клинична изява и късен стадий. В началния период слюнчените жлези са леко увеличени, слюноотделянето е намалено. Този стадий преминава за около три седмици, след което настъпва ремисия за дълго време. В стадия на клинична изява околоушните жлези са силно увеличени и болезнени. Установяват се ксеростомия и ксерофталмия. Налице е субфебрилна температура и общо неразположение. През късния стадий жлезите продобиват значителни размери. Устната лигавица е атрофична, може да се засегнат и някои вътрешни органи.
Поставянето на правилна диагноза не винаги е лесно. Необходими са обширни изследвания на болния. Ксеростомията се установява с помощта на сиалометрия, а ксерофталмията - с теста на Ширмер. Жлезите се изследват със сцинтиграфия и сиалография. Сцинтиграфски се установява оскъдно и нееднородно натрупване на радионуклида. В началото на заболяването сиалографски се установява облакообразно разпръскване на контрастната материя - главно поради нарушения в пермеабилитета на стените на жлезните ацини. В по-напредналите стадии в отделни участъци на паренхима може да се наблюдават гнездовидни атрофични промени. Увеличава се титърът на IgG, ревматоидният фактор и неговите антитела. Най-съвременната имунодиагностика установява специфичните за заболяването антитела - SS A и SS B (от синдром на Sjogren) в серума на болния. В периферната кръв се открива тромбоцитопения, анемия, еозинофилия, лимфоцитоза, хипергамаглобулинемия. В по-късните стадии е възможно да се направи и патохистологично изследване - най-често се взема материал от малките слюнчени жлези на горната устна. Установяват се кръгли или дифузни инфилтрати от лимфоцити, плазмоцити, хистиоцити и еозинофили, както и дистрофични промени в епитела на жлезните канали. При вторична инфекция се открива еозинофилна и левкоцитна инфилтрация.
Диференциална диагноза се прави основно с:
Болест на Микулич - при нея подуването на слюнчените жлези е последователно, докато при синдрома на Сьогрен е едновременно. При Сьогрен слъзната секреция предшества ксеростомията, която се развива на втория етап от заболяването. Болестта на Микулич не засяга ставите, докато при Сьогрен има изразен полиартрит
Хроничен неспецифичен сиалоаденит - засяга едностранно слюнчените жлези и не причинява ксеростомия, ксерофталмия и полиартрит
Лечението на болестта на Сьогрен се извършва най-често в ревматологична клиника съвместно от ревматолог, стоматолог, офталмолог и ендокринолог. Основно се прилагат имуносупресори, кортикостероиди и съдови протектори. Локално се прилагат новокаинови блокади и физиотерапия с оглед подобряването на трофиката на тъканите. Саливацията постоянно се стимулира диетично. В последно време се прилага и заместителна терапия с изкуствена слюнка.
Болестта на Микулич е хронично заболяване с хиперплазия на лимфоидната и интерстициалната съединителна тъкан без засягане на ретикулоендотелната система. Заболяването започва бавно с подуване на едната паротидна жлеза. На доста по-късен етап се подува и другата, още по-късно - и слъзните жлези. Отначало секрецията е непроменена. Ксеростомията настъпва по-късно. Общото състояние на болния е запазено. Обикновено за засягат пациенти в млада и средна възраст. Възможна е и спонтанна регресия.
Диагнозата се поставя на базата на обективните и субективните клинични симптоми. Функционалните смущения се установяват чрез сиалометрия и са от втора или трета степен. Сиалограмата показва редукция на терминалните каналчета, а на по-късен етап и атрофични промени в паренхима. Сцинтиграфското изследване установява оскъдна фиксация на радиомаркера. Окончателната диагноза се поставя след биопсия на околоушните лжези. Патохистологично се установява лимфоепителна хиперплазия. Диференциална диагноза се прави освен с болестта на Сьогрен и с хроничен интерстициален сиалоаденит - при него има чести рецидиви и емисии, докато болестта на Микулич има прогресивен ход.
Лечението е основно с кортикостероиди. При наличие на инфекция се назначава адекватна антибиотична терапия. В по-напреднали случаи може да се назначи и рентгеново облъчване с противовъзпалителни дози.
Синдромът на Хеерфорд е локална проява на саркоидозата - болест на Бесние - Бьок - Шауман. Това е особена форма на туберкулозата, засягаща кожата, лимфните възли, белите дробове, слезката, бъбреците, очите и слюнчените жлези. Околоушните жлези се подуват двустранно. Под кожата се палпират възловидни образувания. Те са неболезнени, с твърдоеластична консистенция и големина на череша. Тези образувания са патогномоничен белег и се означават като саркоиди на Дариер - Розе. Подезичните жлези се засягат под формата на инфилтрати. Саливацията намалява прогресивно и се стига до асиалия. Очните промени се изразяват в увеит, иридоциклит или хориоидит, които се дължат на увреждане на съдовата обвивка на окото.
Патохистологично саркоидите са съставени от малки епителоидноклетъчни грануломи без казеификация. Грануломите са разположени около жлезните канали и в паренхима с тенденция към постепенно фиброзиране. Диагнозата се базира на установяване на саркоидите в околоушните жлези, при откриване на очните и неврологичните симптоми. В такива случаи се налага пълно изследване на болния с методите на съвременната фтизиатрия за установяване на генерализираната форма. Окончателната диагноза се поставя след патохистологично изследване. Диференциална диагноза се прави най-вече с две заболявания:
Хронични сиалоаденити - те се развиват бавно и с чести екзацербации. Не фистулизират и не засягат очите
Метастатични злокачествени тумори - лимфните възли са увеличени, с доста по-големи размери от саркоидите и са болезнени. Заболяването се развива общо взето по-бързо и води до кахексия
Лечението се провежда от фтизиатър със съвременните противотуберкулозни средства. Саркоидите подлежат на оперативно премахване след овладяване на основното заболяване.
Описани са различни патологични промени на слюнчените жлези при недоимъчно белтъчно хранене и продължителна въглехидратна диета. Тогава катаболитните процеси започват да доминират над анаболитните. Стига се до тежки нарушения в общата обмяна на веществата в организма, подтискане на функцията на жлезите с вътрешна секреция и снижаване на резистентността на организма към инфекции и интоксикации. Жлезите реагират с подуване, което е резултат от смутената функция на ендокринната система. Феноменът се среща основно при млади и подрастващи индивиди, които са в процес на интензивно изграждане на организма. Околоушните жлези се подуват двустранно. Лицето придобива луновиден изглед подобно на този при епидемичен паротит. Такива сиалози са описани при концлагеристи в различна възраст, както и в миналото при мореплаватели, извършвали междуконтинентални плавания в продължение на месеци - развиват се и сиалози освен скорбута, който е бил основно заболяване при този контингент. Подобни патологични процеси могат да се наблюдават при метаболитни смущения, продължителна употреба на йодни препарати, цитостатици, сулфонамиди и други.
Поставянето на диагнозата е на базата на анамнестичните данни, клиничната картина и лабораторните изследвания. С последните бързо се установява белтъчният дефицит, нарушенията на основната обмяна на веществата, както и наличието на метаболитни нарушения.
Лечението на тези заболявания е диетично и медикаментозно. Основната цел е преодоляването на белтъчния дефицит. Важно е болният да бъде консултиран с ендокринолог.
Остър епидемичен сиалоаденит
Остър неепидемичен сиалоаденит
Остър сиалодохит
Хрничен паренхиматозен сиалоаденит
Хрничен интерстициален сиалоаденит
Хронични сиалодохити
Сиалолитиаза
Слюнчени фистули
Кисти на слюнчените жлези
Реактивно - дистрофични синдроми на слюнчените жлези
Синдроми при недоимъчно хранене